DISCUSSÃO DO CASO:
Causas relacionadas ao aspecto atual do disco óptico (franco edema de papila):
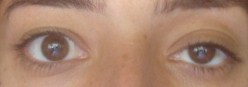
1-papiledema: edema de disco óptico (hiperemico), margens indistintas, hemorragias, tortuo sidade vascular,achados bilaterais e acuidade visual preservada (visão central 20/20)
2-pseudo-papiledema : geralmente bilateral, porem de apresentação inicial assimétrica fre quente,escavação pouco definida,elevação do disco,ausência de hemorragia retiniana e/ou papilar,pulso venular positivo e visão inalterada (20/20).
3-neurite óptica anterior: geralmente unilateral,dor à movimentação dos olhos e redução da acuidade visual (algum grau de redução da visão central) na abertura do quadro. A papilite ou neurite óptica anterior costuma ser oftalmoscopicamente indistinguível do papiledema.
A partir da identificação do edema de papila acompanhado de defeito campimetrico altitudinal,foi realizada uma RNM de encefalo e orbitas que mostrou apenas discreta gliose isquemica.Não foi identificada lesão expansiva,impregnação anômala de contraste nem alteração em topografia de nervos ópticos. Identificado discreto espessamento mucoso dos seios frontal e maxilar esquerdos, bem como de algumas células etmoidais.
Foi então examinado pelo neurologista,que solicitou exames complementares para afastar hipótese de neurite óptica (atípica) por doença desmielinizante, causa auto-imune ou infecciosa: FAN,anti-SSA,anti-SSB,anti-DNA,anti-SM,anti-RNP,enzima conversora da angiotensina,VDRL,Fta-Abs,cel LE,ac. anti-fosfolipideos,homocisteina plasmática e IgG /IgM toxoplasmose,além do ac. anti-NMO.
Baseada no aspecto do nervo óptico (atípico para neurite óptica desmielinizante,que se apresenta tipicamente como uma neurite retro-orbitaria,com nervos ópticos tipicamente normais à fundoscopia), busquei excluir o diagnostico de papiledema,outra causa improvável (pela campimetria e unilateralidade),porem que deveria ser excluída.A justificativa: uma vez que a precocidade no diagnostico muda o desfecho (utilizando o mesmo raciocínio do neurologista em relação à causa auto-imune para uma improvável neurite óptica),e em se tratando de uma apresentação atípica de uma doença mais comum,cabia a exclusão das demais causas de edema de papila.
Na HIB (hipertensão craniana benigna), teríamos nos exames de imagem (RNM encefalo) ventrículos de tamanho normal ou pequenos e um liquor de concentração protéica normal ou diminuída. Poderia estar presente cefaléia noturna relacionada ao aumento da PIC (pressão intra-craniana) e/ou piora à mudança de posição corporal ou manobra de Valsalva,nos casos típicos.
O resultado da avaliação liquórica afastou a hipertensão intracraniana benigna (HIB) e não agregou mais nenhum subsidio. Relatos informam a ocorrencia de pleocitose linfomonocitaria (até 30dl/mm3) e hiperproteinorraquia (100mg/dl) em casos de neurite por EM (esclerose múltipla). Os dados obtidos neste exame não mostram estas alterações.
pressão inicial 22 e pressão final 14
citologia normal 1 cel/mm3 (N=até 4 cels)
glicose normal 70 (N=ate 70)
proteinas totais 33mg/dl (N=ate 40mg/dl)
pesquisa antigenos bacterianos e criptococos negativa
pesquisa bacterias,fungos e Barr negativa
citologia diferencial: presença de linfocitos e monocitos
Com a melhora relatada com o corticoide oral, o teste terapeutico positivo sugeriu etiologia inflamatoria e/ou auto-imune. Porém a melhora se deveu apenas à redução do defeito campimétrico (verificado na analise seqüencial comparativa dos campos visuais).Neste momento a qualidade da visão central diminuiu.Ele mantinha a acuidade visual (20/20) porem com perda da nitidez e necessidade de discretos movimentos de cabeça para melhor identificação dos optotipos.Houve também modificação da visão de cores (tipo da tabela de Ishiara eram vistos com dificuldade,inclusive com 3 erros de identificação,fato inexistente nas avaliações anterio res).O defeito pupilar aferente ,se existiu, era tão discreto que não foi observado.
Em outras palavras, a neuropatia óptica seguia seu curso. A observação de evolução natural da doença, apesar da corticoterapia (o que ocorre também em neurites de varias outras etiologias),supunha etiologia não auto-imune.
Levando em consideração a evolução do caso (RNM normal,abertura do quadro com acuidade visual central preservada,defeito campimetrico altitudinal, parcialmente revertido após alguns dias de evolução,além do aspecto fundoscopico progressivamente pior),a identificação da possível causa se voltou para o aspecto clinico do paciente.
O defeito campimetrico altitudinal, o comportamento da acuidade visual (que pode piorar nas 4 a 6 semanas subseqüentes,enquanto ainda existe edema de papila),o aspecto do nervo ótico tipo “crowded” (variante anatomica do disco óptico estatisticamente observada em relação à maior incidencia de neuropatia óptica isquêmica não arteritica) e a evolução favorável do defeito campimetrico,do ponto de vista oftalmológico.Somados a estes fatores,a historia de HAS mal controlada,mudança importante dos hábitos de vida nos últimos anos (aumento ponderal significativo e sedentarismo) associados à gliose (RNM), alem da apneia do sono, apontaram esta hipótese diagnostica (NOIA-NA) como a mais provável,neste caso.
A presença de processo inflamatório-infeccioso adjacente (RNM mostrando espessamento mucoso de seios frontal,maxilar e cels. etmoidais à esquerda,imagem ispilateral à patologia ocular recente), alem da odontalgia cronica tambem à esquerda,em maxilar superior que me lhorou bastante apos introdução da corticoterapia,faz pensar a respeito da possibilidade do estado inflamatório cronico (mais de 4 meses) ter levado o paciente a um estado de hiperagre gação plasmática (estado pró-trombotico). A NOIA-NA era um desfecho provável.
Assim sendo, alguns dados devem ser revistos em relação ao controle deste paciente Em relação ao M.A.P.A.,se o descenso fisiologico for importante,seria mais prudente alterar o horario da medicação anti-hipertensiva para garantir uma oxigenação ideal ao nervo optico durante o sono (evitar a hipotensão arterial noturna).Investigar ainda atraves de nova polissonografia,a eficacia do uso do CPAP (se necessario alterar os valores de calibração do aparelho).E reavaliar a necessidade de utilizar apenas a aspirina ou introduzir algum outro anti-agregante plaquetário.
OUTRAS OBSERVAÇÕES:
Questionado na primeira consulta a respeito de sintomas concomitantes,o paciente foi evasivo.Estava ansioso por um diagnostico e intolerante a qualquer observação que nos afastasse do foco principal,que era o sintoma visual. Porem numa avaliação posterior a respeito da evolução do seu caso, comentou:
“…durante alguns dias o meu olho esquerdo passou a lacrimejar, a coçar, a ficar vermelho como nunca antes ocorrera. No dia 20/11/2010, acordei com uma mancha, uma névoa como se fosse uma sombra no meu olho esquerdo…”
“SIMULTANEAMENTE, o meu dente siso, do canto superior esquerdo, que sempre foi um dente problemático há mais de 20 anos, estava inflamado, muito sensível, me impedindo de comer desse lado. Ressalvo que esse dente, sempre muito sensível, era um dente problemático, com focos inflamatórios ao longo de 20 anos. Digo era, pois, ontem, dia 20/12/2010, em função da perda óssea acentuada que a tomografia da região identificou, levou o meu dentista a não ter outra alternativa a não ser a de extraí-lo. Infelizmente, por omissão e irresponsabilidade não o procurei logo quando a inflamação apareceu.Hoje, 21/12/2010, sinto que a minha visão está melhorando, com as “névoas”, incomodas, ainda presentes, porém, diminuindo, menos densas. A “mancha gráfica” da minha visão do olho esquerdo também está aumentando pois, tapando o olho direito, estou conseguindo ler mais palavras inteiras de uma vez só”.
Neste caso,a avaliação seqüencial foi mandatória.O diagnostico foi feito através de recursos como teste terapêutico negativo,observação da evolução natural da doença e realização de exames complementares que cobriram todo o espectro conhecido de causas de doenças adquiridas do nervo óptico.
Mas…poderia ter sido usado de forma mais analítica o algoritmo disponível para diagnostico diferencial de edema de papila?
E se a queixa principal neste caso (alteração da qualidade da visão), fosse avaliada como BAV (baixa acuidade visual),mesmo não se apresentando como uma redução quantitativa da AV. As opções seriam:
BAV unilateral súbita,SEM DOR e SEM hiperemia ocular: amaurose fugaz,oclusão vascular e NOIA-NA (não arteritica)
BAV unilateral súbita, COM DOR e SEM hiperemia ocular:NOIA-arteritica,neurite óptica
BAV unilateral súbita, COM DOR e COM hiperemia ocular:glaucoma agudo e uveite
Com os casos de maior dificuldade diagnostica,atípicos, aprendemos que devemos investigar todas as possibilidades em cada caso,mesmo que os sinais e sintomas apontem em outra direção.Mesmo quando achamos que já vimos de tudo…um caso nos mostra que temos individualidades bioquimicas -cada um de nós é unico- e portanto as doenças não podem ser iguais,”by the book”.
ALGUNS ARTIGOS DE REVISÃO:
http://www.medcenter.com/Medscape/content.aspx?bpid=21&id=17204
Autor: Rod Foroozan
Publicado em 05/01/2009
A neuropatia óptica isquêmica anterior não arterítica (NAION) é a neuropatia óptica aguda mais comum em pacientes com mais de 50 anos de idade. Embora a causa exata não seja conhecida, considera-se que fatores de risco vascular, incluindo hipertensão, diabetes mellitus e hipercolesterolemia predisponham o paciente à isquemia da cabeça do nervo óptico. Apesar destas condições, outro importante fator de risco predisponente é a presença de um disco óptico pequeno e escavação, com uma razão escavação/disco pequena.
A determinação da diferença entre a neurite óptica e a neuropatia óptica isquémica anterior (NOIA) depende do aspecto inicial do disco óptico (no caso da NOIA, quer seja uma hiperemia devida a reperfusão ou a uma inflamação e palidez, se teve lugar um enfarte total).
A alteração típica da NOIA é um defeito de altura, enquanto que a alteração típica na neurite óptica é o escotoma central.
outra fonte:
“…mais de 70% dos pacientes com neuropatia óptica isquêmica anterior não arterítica (NOIAN) têm síndrome de apnéia do sono (SAS).Em outras palavras, os pacientes com SAS têm maior risco de NOIA-NA”.
A NOIA ocorre devido à perfusão inadequada das artérias ciliares posteriores que irrigam a porção anterior do nervo óptico. Como descrito anteriormente, causa uma baixa de visão súbita, em geral com defeito de campo visual altitudinal e na forma não-arterítica, sem dor. Ao exame oftalmológico, a acuidade visual varia de 20/40 a conta dedos e, no fundo de olho, observa-se um edema do nervo óptico. Especificamente na forma não-arterítica, o paciente pode ter o disco óptico congenitamente pequeno. Outras doenças que estão associados a NOIA não-arterítica são: hipertensão arterial, diabetes melito e, raramente, vasculite sistêmica.
MACROPLAQUETAS
http://www.newslab.com.br/ed_anteriores/87/art07.pdf
O VPM está geralmente aumentado quando há um aumento do turnover plaquetário e conseqüentemente defeito de produção, em hipertireoidismo, na doença mieloproliferativa,purpura trombocitopênica idiopática, púrpura trombocitopênica trombótica,coagulação intravascu lar disseminada,síndromes mieloproliferativas (leucemia mielóide crônica, mielofibrose, trom bocitemia essencial), pós-esplenectomia,estados hipoes plênicos, diabetes mellitus e doença vascular.
Esta é caracterizada por alterações patológicas nos vasos sanguíneos. Este trabalho chama a atenção para a presença de alterações no tamanho plaquetário em parcela significativa de pacientes internados com doença vascular.
http://www.sergiofranco.com.br/bioinforme/index.asp?cs=Hematologia&ps=hemograma
Plaquetas gigantes ou macroplaquetas: Expressam turnover acelerado e são observadas quando há destruição periférica exagerada, como na púrpura trombocitopênica idiopática, tromboses extensas e na síndrome de Bernard-Soulier.
http://www.scielo.br/pdf/jbpml/v46n4/03.pdf
Desses índices, o volume plaquetário médio (VPM) vem merecendo destaque por sua grande utilidade, não só em casos de trombose e hemostasia, mas também em uma série de patologias,como diabetes, doenças da tireóide, doenças vasculares, entre outras O VPMé um parâmetro plaquetário fornecido no hemograma que não gera custos adicionais para o laboratório.
Plaquetas grandes, na circulação, refletidas pela elevação do VPM, levam à maior agregação e facilitam a formação do trombo.